Qu’est-ce-que l’allergie ?
« Allergie » signifie : réaction anormale, inadaptée et excessive de l’organisme lors d’un contact avec une substance étrangère (allergène). Ces substances étrangères sont habituellement bien tolérées, mais pour une raison inexpliquée notre système immunitaire les considère, à tort, comme des ennemies. L’allergie survient sur un terrain génétiquement prédisposé : on parle alors de terrain « atopique ». Le mécanisme de l’allergie passe par deux phases:
- une phase de reconnaissance de l’allergène par l’organisme : c’est la phase de sensibilisation
- une phase de réaction contre cet allergène : c’est la réaction allergique
La réaction allergique se manifeste par différents symptômes : rhinite, asthme, eczéma, urticaire, allergie alimentaire, conjonctivite, qui peuvent être présents de façon isolée ou se succéder au fil du temps, voire coexister.
« Parce que les allergies de l’enfant sont toujours plus graves et plus fréquentes, l’association Asthme & Allergies met à disposition des parents un guide de l’enfant allergique. Riche en informations et conseils pratiques, il a pour objectif d’aider les familles à mieux comprendre l’allergie de leur enfant, ses mécanismes, les traitements existants ainsi que les précautions à prendre et les actions à entreprendre dès le plus jeune âge.
L’allergie n’est pas une fatalité mais doit être traitée au plus vite pour éviter qu’elle ne s’aggrave »
Le diagnostic est basé sur l’interrogatoire clinique, complété par des tests cutanés et si nécessaire des examens sanguins.
L’histoire clinique de la maladie (avec reproduction de signes en un lieu précis, à un moment donné, et en faisant une chose spécifique) et les antécédents, permettront à votre médecin d’évoquer l’origine allergique de vos symptômes. Il pourra alors vous orienter vers un allergologue pour confirmer le diagnostic par des tests cutanés et si nécessaire des examens biologiques.
Ces tests ont pour but de rechercher l’allergène en cause.
Il existe 3 types de tests cutanés.
Les prick tests, les plus pratiqués, consistent à injecter sous la peau de très faibles doses de plusieurs allergènes (sur l’avant-bras ou dans le dos). En cas de réaction positive, il apparaît au bout de 10 à 15 minutes un gonflement et une rougeur à l’endroit de la piqûre, s’accompagnant de démangeaisons.
Les tests intradermiques (piqûre dans le derme superficiel à l’aide d’une seringue munie d’une petite aiguille) sont maintenant réservés au diagnostic des allergies aux venins ou aux médicaments.
Les patch tests consistent à plaquer des substances sur le dos et à vérifier (en général au bout de 48 h) si des réactions locales sont apparues et permettent de rechercher une allergie de contact ou médicamenteuse.
En cas de discordance entre les manifestations observées et le résultat des tests, le médecin va prescrire des examens complémentaires, en particulier une analyse de sang pour doser les anticorps (IgE) totaux ou spécifiques à un allergène donné.
L’association des symptômes et des marqueurs biologiques (tests cutanés, IgE) permet le plus souvent d’affirmer le diagnostic d’une allergie. La présence d’IgE détectées par tests cutanés ou dans le sang n’a aucune signification si elle n’est pas accompagnée de signes cliniques d’allergie.
Contrairement à une idée fausse très répandue, les tests cutanés peuvent être pratiqués chez les enfants dès les premiers mois de leur vie et il n’est pas nécessaire d’attendre qu’ils aient 5 ou 6 ans pour les faire. En cas de suspicion d’asthme, des explorations fonctionnelles respiratoires sont nécessaires pour confirmer le diagnostic.
Quizz : Et si c’était une allergie ?

Testez-vous
Quizz: Et si ce n’était pas une allergie?
Lorsqu’un médecin voit des éruptions apparaissant de façon imprévisible et spontanée sur la peau, il peut penser à une réaction allergique. Dans quelques cas qui restent rares, l’urticaire est allergique, mais le plus souvent, l’urticaire n’est pas une allergie comme c’est le cas dans l’urticaire chronique. Quand les symptômes persistent plus de 6 semaines et se reproduisent sans facteur déclenchant, il s’agit d’urticaire chronique spontanée.
Quatre questions pour reconnaitre l’urticaire chronique spontanée :
- Observez-vous des plaques rouges et enflées (papules) sur le corps qui ne durent pas plus de 24h, se déplaçant et ressemblant à des piqures d’orties, associées à des démangeaisons intenses (prurit) en particulier la nuit ?
- Observez-vous un gonflement ferme, pâle et douloureux (oedème) sur le visage et les extrémités ?
- Vos crises sont-elles survenues de façon spontanée et imprévisible ?
- Les signes durent-ils depuis plus de 6 semaines ?
Si vous avez répondu oui à une de ces quatre questions, lisez la section consacrée à l’urticaire Chronique Spontanée Lien vers la section « Urticaire »et la section « Urticaire Spontanée Chronique » et parlez-en a votre médecin
La désensibilisation (ou immunothérapie allergénique) est un traitement de fond de l’allergie.
L’immunothérapie allergénique (ITA) est le seul traitement de l’allergie efficace à long terme (1,2,3) sur tous les symptômes allergiques (4). L’ITA permet de créer une tolérance à long terme des allergènes, en modifiant durablement la réponse immunitaire (5,6). C’est un traitement qui rééquilibre le système immunitaire (7,8,9,10).
Ses effets bénéfiques se poursuivent après l’arrêt du traitement. Elle permet de diminuer le recours aux traitements symptomatiques (11,12,13) et peut jouer un rôle préventif dans l’apparition de l’asthme et de nouvelles formes d’allergies (14).
L’immunothérapie allergénique consiste à rééduquer le système immunitaire en administrant au patient des doses de l’allergène responsable pendant 3 à 5 ans. Même si un soulagement est ressenti après quelques mois, il est essentiel de bien respecter la durée prescrite par le médecin pour bénéficier de l’efficacité du traitement.
L’immunothérapie allergénique peut être envisagée une fois l’allergie diagnostiquée et l’indication posée. Des traitements sous forme de gouttes à mettre sous la langue (APSI : allergènes préparés spécialement pour un individu) peuvent être utilisés sur prescription médicale pour la rhinite et l’asthme allergique. Ils sont remboursés à 30%. Pour les allergies aux acariens et aux pollens de graminées, des traitements en comprimés ont également démontré leur efficacité. Ils sont remboursés à hauteur de 15 % par l’assurance maladie.
Pour tirer tous les bénéfices d’une désensibilisation, il est impératif de comprendre son principe et l’intérêt de sa prise au moins 3 ans, durée qui nécessite une importante motivation . C’est pourquoi l’association Asthme & Allergies, avec le soutien institutionnel du laboratoire ALK, a développé le programme ADOP. ADOPT offre un soutien personnalisé et gratuit aux personnes allergiques aux acariens dans leur désensibilisation. Pour accéder à Adopt, il suffit de s’inscrire sur le site https://actionadopt.fr/
3-Durham SR et al. Long-term clinical efficacy in grass pollen-induced rhinoconjunctivitis after treatment with SQ-standardized grass allergy immunotherapy tablet. J Allergy Clin Immunol. 2010;125:131-8.
4-Didier A et al. Optimal dose, efficacy, and safety of once-daily sublingual immunotherapy with a 5-grass pollen tablet for seasonal allergic rhinitis. J Allergy Clin Immunol. 2007, 120:1338-1345.
5-Novak N, et al. Immunological mechanisms of sublingual allergen-specific immunotherapy. Allergy 2011;66:733-9.
6-Fujita H et al. Mechanisms of allergen-specific immunotherapy. Clin Transl Allergy 2012, 2:2.
7-Durham SR et al. Long-term clinical efficacy of grass-pollen immunotherapy. N Engl J Med. 1999 Aug 12;341(7):468-75.
8-Durham SR et al. SQ-standardized sublingual grass immunotherapy: confirmation of disease modification 2 years after 3 years of treatment in a randomized trial. J Allergy Clin Immunol. 2012;129:717-25
9-Didier A et al. Post-treatment efficacy of discontinuous treatment with 300IR 5-grass pollen sublingual tablet in adults with grass pollen-induced allergic rhinoconjunctivitis Clin Exp Allergy 2013;43:568-77
10-Scadding GK, et al. British Society for Allergy and Clinical Immunology. BSACI guidelines for the management of allergic and non-allergic rhinitis. Clin Exp Allergy. 2008 Jan;38(1):19-42.
11- Wahn U et al. Efficacy and safety of 5-grass-pollen sublingual immunotherapy tablets in pediatric allergic rhinoconjunctivitis. J Allergy Clin Immunol. 2009;123:160-166 e3
13- Didier A Malling et al. Optimal dose, efficacy, and safety of once-daily sublingual immunotherapy with a 5-grass pollen tablet for seasonal allergic rhinitis. J Allergy Clin Immunol 2007;120:1338-45
Pollution extérieure et intérieure, quel impact sur l’allergie ?
L’environnement, que ce soit ce que nous respirons, ce que nous mangeons ou ce que nous touchons, comporte une multitude de substances sensibilisantes, appelées « allergènes » ; substances dont le pouvoir nocif peut être augmenté par des facteurs tels que la pollution extérieure ou intérieure.
Environnement extérieur, un facteur déclenchant de l’allergie
Certaines allergies sont déclenchées par les allergènes extérieurs tels que les pollens. Ces éléments sont bien présents dans les grandes villes même si les rues sont pavées ou recouvertes d’un revêtement qui empêche la pousse des plantes et des arbres, limitant ainsi la production de ces allergènes [simple_tooltip content=’Barne C et al, Climate Change and Our Environment: The Effect on Respiratory and Allergic Disease Mars 2013-J Allergy Clin Immunol Pract.’](référence)[/simple_tooltip].
Outre les pollens, de nombreux polluants chimiques sont présents dans l’air extérieur. Si les personnes allergiques peuvent réagir à leur contact, ces polluants ne sont pas des allergènes mais des irritants. Ce sont des facteurs qui aggravent les réactions allergiques. Les principaux peuvent être notamment impliqués dans l’aggravation des symptômes chez les personnes souffrant de rhinite qu’elle soit allergique ou non.
Les polluants chimiques les plus fréquents ? L’ozone, les oxydes d’azote, les petites particules provenant des gaz d’échappement, le formaldéhyde, les différents composés organiques volatils (COV), les fumées quelle que soit leur provenance…
Ainsi, les particules de diesel, car la pollution urbaine est essentiellement liée aux automobiles, et le réseau de chauffage urbain, jouent également un rôle dans l’augmentation des manifestations allergiques.
Pollution et changement climatique [simple_tooltip content=’Baromètre CFOA – Les Français, l’Environnement et les Allergies Respiratoires – Mai 2011′](référence)[/simple_tooltip]
69 % des français pensent que les changements climatiques sont responsables de l’augmentation des allergies respiratoires. En effet, ils augmentent la durée des saisons polliniques. Il y a plus de pollens dans l’air et plus longtemps. La pollution exacerbe ce phénomène.
Allergie, quand le danger vient aussi de l’intérieur
Selon un sondage récent sur la perception des français sur leur environnement intérieur[simple_tooltip content=’Sondage Harris Interactive pour Netatmo – 23 octobre 2013 – Enquête réalisée en ligne du 15 au 21 octobre 2013 auprès d’échantillons représentatifs des habitants âgés de 18 ans et plus en France, en Allemagne, au Royaume-Uni et aux Etats-Unis : échantillons de 500 individus dans les pays européens et de 1 000 individus aux Etats-Unis. Méthode des quotas et redressement appliquée aux variables suivantes : sexe, âge, région d’habitation ainsi que catégorie socioprofessionnelle de l’enquêté (pour la France) ou niveau de revenus (pour les autres pays).’](référence)[/simple_tooltip].,
- 89% pensent que l’air intérieur de leur logement est de bonne qualité,
- 93% pensent que le ménage peut assainir l’air intérieur,
- 60% pensent que l’air extérieur est plus pollué que l’air intérieur
Savez-vous que les habitants des pays industrialisés passent 80 % de leur temps à l’intérieur (habitat, écoles, lieux publics, bureaux et moyens de transports) et que l’environnement intérieur est 5 à 10 fois plus pollué qu’à l’extérieur [simple_tooltip content=’Observatoire de la qualité de l’air intérieur – www.oqai.fr’](référence)[/simple_tooltip] ?
Dans les lieux clos, plusieurs allergènes sont susceptibles de provoquer des réactions allergiques (acariens, poils d’animaux, moisissures…). A ces allergènes s’ajoutent les « polluants domestiques » utilisés au quotidien. Ces polluants fragilisent les occupants et augmentent le risque d’apparition de symptômes allergiques (tabac, produits d’entretien…).
– 80% de notre temps est passé en espace clos ou semi-clos
– L’environnement intérieur est 5 à 10 fois plus pollué qu’à l’extérieur
– ¼ des Français est allergique
Selon plusieurs études épidémiologiques [simple_tooltip content=’ARIA – Guide Poche pour Médecins et Infirmiers – FR – 2001′](référence)[/simple_tooltip] , ces polluants créent une mauvaise qualité de l’air et accentuent la survenue de nombreuses allergies telles que la rhinite. Le 1er polluant présent dans les logements est le tabac [simple_tooltip content=’Wong GC and all., Do children with asthma and their parents agree on household ETS exposure? Implications for asthma management, Division of Cancer Prevention and Control Research, Jonsson Comprehensive Cancer Center, University of California 2004′](référence)[/simple_tooltip] . Outre son pouvoir irritant, sa fumée aggrave les réactions allergiques.
Le dioxyde d’azote qui se dégage des cheminées ou des cuisinières à gaz lorsqu’elles sont allumées et les composés organiques volatils (COV) dont le formaldéhyde, mieux connu sous le nom de formol sont également des polluants responsables de l’aggravation d’allergies. Les COV sont des substances chimiques qui s’évaporent plus ou moins rapidement à la température ambiante. On les retrouve dans de nombreux objets de la vie quotidienne tels que les désodorisants, les encens, les bougies parfumées, les huiles essentielles ou encore dans les produits de beauté et dans les produits ménagers. Ils mettent en suspension dans l’air des particules fines qui sont inhalées et qui se déposent dans les voies aériennes. Elles ont un fort pouvoir irritant qui aggrave les symptômes allergiques.
Allergènes et polluants : savoir les repérer pour assainir son logement
L’agence de la protection de l’environnement américaine (EPA) a classé la pollution de l’air intérieur au 5ème rang des risques environnementaux pour la santé publique [simple_tooltip content=’Barne C et al, Climate Change and Our Environment: The Effect on Respiratory and Allergic Disease Mars 2013-J Allergy Clin Immunol Pract.’](référence)[/simple_tooltip].
Nous ne sommes pas allergiques à des polluants mais bien à des allergènes. Les allergènes sont des substances naturelles qui provoquent une réaction immunitaire chez certains individus. Les polluants sont des substances toxiques, souvent chimiques, qui vont aggraver notre sensibilité aux allergènes.
Sondage : La perception des français sur leur environnement intérieur [simple_tooltip content=’Sondage Harris Interactive pour Netatmo – 23 octobre 2013 – Enquête réalisée en ligne du 15 au 21 octobre 2013 auprès d’échantillons représentatifs des habitants âgés de 18 ans et plus en France, en Allemagne, au Royaume-Uni et aux Etats-Unis : échantillons de 500 individus dans les pays européens et de 1 000 individus aux Etats-Unis. Méthode des quotas et redressement appliquée aux variables suivantes : sexe, âge, région d’habitation ainsi que catégorie socioprofessionnelle de l’enquêté (pour la France) ou niveau de revenus (pour les autres pays)’](référence)[/simple_tooltip] :
- 97% sont conscients qu’il est important d’aérer pour améliorer la qualité de l’air intérieur
- 57% s’estiment mal informés sur les gestes utiles pour améliorer la qualité de l’air intérieur
Les huiles essentielles sont de plus en plus utilisées et parfois recommandées par les fabricants pour la lutte contre les allergènes tels que les acariens ou les moisissures. Il a été prouvé[simple_tooltip content=’S.Ortega, M. Ott, A. Dazy, F.de Blay – Mesure de la concentration dans l’air d’un composé organique volatil (COV), le limonène, libéré par la pulvérisation d’un mélange de 41 huiles essentielles de la gamme Puressentiel®. – Pôle de Pathologie Thoracique – Les Hôpitaux Universitaires de Strasbourg – Université de Strasbourg.’](référence)[/simple_tooltip] que ces huiles essentielles libéraient à l’intérieur un COV très irritant pour les bronches. Elles peuvent ainsi potentiellement aggraver les symptômes d’asthme.
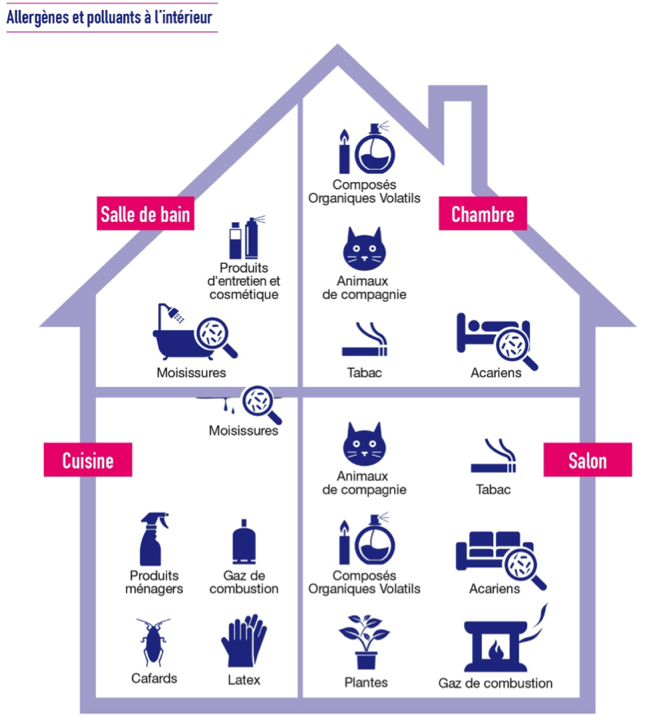
Faire diagnostiquer son environnement intérieur par un professionnel
Il est possible de faire appel à un Conseiller Médical en Environnement Intérieur (CMEI) lorsqu’une allergie liée à une substance présente dans l’habitat est soupçonnée. Il se rendra chez la personne allergique pour réaliser un diagnostic de l’habitat, effectuer des mesures et identifier ainsi les allergènes et les polluants présents. Il partagera avec lui des conseils pratiques pour diminuer leur présence.
Le CMEI intervient sur demande des médecins (généralistes, allergologues, pneumologues, pédiatres…). La visite est gratuite lorsque le CMEI est rattaché à une structure publique (hôpitaux, CHU, réseaux d’éducation, ARS, service d’hygiène des villes) ou peut être payante quand l’activité est exercée de manière libérale.
Toutes les informations sur le site : www.cmei-france.fr
JEU – QUIZZ
Comment agir sur sa santé et sur son environnement ?
Répondez à ces quelques questions et découvrez chez vous où se cachent les allergènes et les polluants.
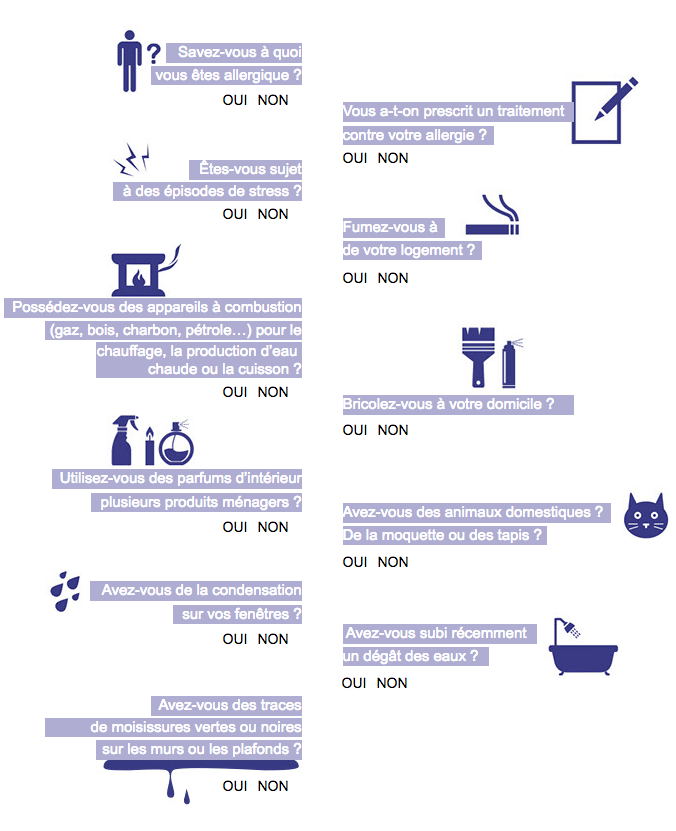
Vous avez répondu OUI à plusieurs de ces questions?
Appelez le

Quand faut-il penser à une rhinite allergique ?
Les signes habituels qui doivent faire penser à une rhinite allergique sont regroupés sous le sigle PAREO :
P comme Prurit, qui signifie que le nez démange,
A comme Anosmie, qui signifie que l’on perd l’odorat (plus rarement),
R comme Rhinorrhée, qui signifie que l’on a le nez qui coule,
E comme Eternuements,
O comme Obstruction, qui signifie que l’on a le nez bouché.
Il existe deux types de rhinites allergiques : les rhinites allergiques intermittentes (le plus souvent saisonnières, dues au rhume des foins) et les rhinites allergiques persistantes.
Il n’y a pas de saison pour la Rhinite Allergique !
L’idée qu’on se fait couramment à propos de la Rhinite Allergique, amène à considérer celle-ci uniquement à l’approche des beaux jours, lorsque le printemps revient.
Mais hélas, qui dit Rhinite Allergique, ne signifie pas seulement une gêne occasionnée par les pollens et les graminées. D’autres allergènes, nombreux et variés (acariens, moisissures, blattes, animaux…) en sont aussi à l’origine.
Pourquoi consulter votre médecin ?
Il a été démontré que les personnes souffrant de rhinite allergique persistante, avec le nez qui coule et qui est bouché, ont une qualité de vie qui peut être altérée. En effet, la rhinite allergique provoque des troubles du sommeil et une gêne durant les activités quotidiennes, tout ceci entraînant de la fatigue pouvant aller jusqu’à des arrêts de travail et des absences à l’école. Votre médecin, grâce à un interrogatoire précis et des tests divers, va pouvoir poser le diagnostic de rhinite allergique et vous proposer des solutions.
Quelles sont les causes possibles de rhinite allergique ?
La rhinite allergique est souvent causée par les pollens, surtout au printemps. Il existe 3 grandes familles végétales à pollens allergisants : les arbres, les graminées et les herbacées (herbes sauvages). Les types de pollens responsables de cette rhinite allergique, appelée aussi rhume des foins, peuvent varier selon les régions et les saisons. Le rhume des foins se manifeste par 3 signes presque toujours présents :
- le nez qui coule comme une fontaine,
- le nez bouché,
- les éternuements fréquents.
D’autres manifestations peuvent être également très gênantes comme : des démangeaisons des yeux, du nez, de l’arrière gorge, une sensation de sable dans les yeux qui pleurent, un odorat diminué, de la toux sèche.
La rhinite allergique peut aussi être causée par d’autres types d’allergènes (acariens, moisissures, blattes, animaux…), responsables le plus souvent de rhinite persistante.
Pourquoi faut-il soigner votre rhinite allergique ?
La Rhinite Allergique semble tellement fréquente et concerner un si grand nombre de personnes, qu’elle est souvent banalisée et méprisée. Goutte au nez, « Rhume de cerveau » comme disaient nos grand-mères, éternuements à répétition, qui font sourire ou agacent… tous ces signes doivent nous alerter lorsqu’ils perdurent. Or souvent, on n’y prête pas suffisamment attention, et le geste du mouchoir jetable, vite pris et aussi vite envoyé dans la corbeille est presque automatique. Mais également « symptomatique » !
Même si cela fait sourire, il faut s’en inquiéter. Car on sait désormais – les études l’ont montré – que plus de 20% des personnes souffrant de rhinite allergique ont également de l’asthme et que 80% des asthmatiques ont aussi une rhinite. [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Mullol J. et al. Allergic Rhinitis and its Impact on Asthma Update (ARIA 2008) : the perspective from Spain. J Investig Allergol Clin Immunol 2008 ;18 :327-334 [/sws_css_tooltip]
L’enjeu est donc important.
Quel est le traitement de la rhinite allergique ?
Le traitement de la rhinite allergique repose sur l’éviction des allergènes, les médicaments et l’immunothérapie spécifique (désensibilisation).
L’éviction
Quelques conseils de bon sens permettent de réduire les symptômes de la rhinite. Ils sont fonction des allergènes en cause. Il est difficile d’éviter les pollens à moins de changer de climat lors de la saison pollinique. Néanmoins, quelques précautions simples permettent de réduire les quantités de pollens inhalés :
- Se renseigner sur les conditions météorologiques avant une promenade à la campagne : la quantité de pollens dans l’air augmente les jours de vent et en particulier avant les orages ;
- Ne pas rouler en voiture décapotable lors des pics polliniques ;
- Rincer les cheveux longs, le soir avant de se coucher, après une promenade ;
- Éviter de dormir la fenêtre ouverte si le lit est près de la fenêtre ;
- Fermer les fenêtres lorsque l’on tond le gazon.
Si vous êtes allergique aux acariens, une maîtrise globale de l’environnement peut vous être proposée, en particulier au niveau de la chambre : housse anti-acariens au niveau du matelas, des oreillers et de la couette, sommier à lattes avec des pieds d’une hauteur suffisante (le matelas ne doit pas être posé directement sur le sol), absence de tête de lit capitonnée, traitement régulier de la moquette par un acaricide.
Il faut également éviter les tissus muraux, les doubles rideaux, les descentes de lit en peau d’animal, et réduire dans une chambre d’enfant le nombre de peluches. Il faut préférer les bibliothèques fermées aux simples rayonnages où s’entassent des livres.
Si vous êtes allergique à un animal, s’en séparer reste la meilleure solution. Si cela n’est pas possible, il faut au minimum interdire l’accès de la chambre à l’animal, même si l’on est absent.
Les purificateurs d’air avec filtre HEPA (Haute Efficacité sur les Particules Aériennes) réduisent la densité des allergènes dans l’air.
Si vous êtes allergique aux moisissures, une aération régulière des pièces diminue leur développement. Des travaux de l’habitat sont parfois nécessaires en cas d’infiltrations d’eau ou de fuites. La présence d’un aquarium ou de bacs à réserve d’eau pour les plantes vertes favorise la prolifération des moisissures. Bien entendu, n’oubliez pas le polluant le plus nocif pour le nez : la fumée de tabac.
Les médicaments
Les médicaments utilisés pour traiter une rhinite allergique dépendent de la fréquence des symptômes et de leur intensité. Les médicaments les plus utilisés sont les antihistaminiques. Ils agissent rapidement sur l’écoulement nasal et sur les démangeaisons nasales, ainsi que sur les signes associés à la rhinite comme les symptômes oculaires souvent rencontrés dans les allergies aux pollens. Ils sont moins actifs sur l’obstruction nasale. Les corticoïdes locaux ont une action anti-inflammatoire. Sous forme de pulvérisations nasales, ils sont fréquemment prescrits en cas de rhinite allergique. Ils sont actifs sur tous les symptômes de la rhinite allergique et en particulier sur l’obstruction nasale. Les antileucotriènes peuvent être utilisés pour traiter les patients asthmatiques ayant une rhinite allergique associée. Les décongestionnants locaux, actifs uniquement sur l’obstruction nasale, ne doivent être utilisés qu’en cure courte (maximum 5 à 7 jours de suite).
La désensibilisation (ou immunothérapie spécifique) Il existe 2 types de désensibilisation:
- La voie sous-cutanée : on injecte de façon régulière à la personne allergique une dose de l’extrait d’allergène auquel elle est allergique ;
- La voie sublinguale : on dépose régulièrement sous la langue l’extrait de l’allergène.
Une désensibilisation efficace doit être prolongée au moins 3 ans.
L’eczéma atopique de l’adulte
Alors que la grande majorité des manifestations cliniques liées à la dermatite atopique (ou eczéma atopique) vont disparaître dans les premières années de vie, environ 30% des patients présenteront encore des signes à l’âge adulte. Tout comme l’asthme, il existe donc une grande diversité d’évolution et d’intensité des poussées d’eczéma.
Classiquement, l’eczéma atopique s’améliore très nettement vers l’âge de 4 à 5 ans, laissant place uniquement à une sécheresse cutanée résiduelle. Des récidives peuvent cependant s’observer vers l’âge de 15-25 ans, mais de façon étonnante, l’eczéma va se localiser sur des zones différentes de celles connues chez l’enfant ou le nourrisson.
En effet, il est fréquent d’observer chez l’adulte des lésions d’eczéma au niveau des mains et des pieds que l’on appelle dyshidrose. Les plis des coudes et des genoux sont également fréquemment atteints. Mais la localisation la plus fréquente est le visage et le cou avec un aspect très rouge. Les démangeaisons sont intenses et l’impact psychologique de cette forme n’est pas négligeable car très affichante.
Tout comme chez le nourrisson, l’eczéma de l’adulte va évoluer par poussées sur quelques années avec des hauts et des bas, aggravé par les températures extrêmes, la transpiration, les contacts irritants comme la laine et les détergents (produits ménagers mais également utilisation intempestive de produits d’hygiène comme les savons). Le stress est également un facteur aggravant, ce qui fait dire, à tort, à l’entourage du patient qu’il s’agit d’une maladie psychologique alors que, rappelons-le l’eczéma atopique, est lié à une maladie génétique.
Il existe 2 formes d’eczéma
Plus de 50 % des patients souffrant d’eczéma atopique ont conjointement un eczéma allergique.
Il est donc nécessaire, face à un eczéma atopique de l’adulte, de pratiquer un bilan allergologique notamment de contact. L’eczéma allergique est d’apparence identique à un eczéma atopique, mais il est consécutif à une réaction allergique avec une substance allergisante en contact avec la peau. L’exemple d’eczéma de contact le plus connu est l’eczéma allergique au nickel qui s’observe au niveau des lobes des oreilles par contact allergisant avec des bijoux fantaisie contenant du nickel. Les contacts allergisants sont ainsi multiples, liés à des contacts avec des substances chimiques utilisés quotidiennement (produits d’hygiène, de maquillage) ou par le biais de l’activité professionnelle (risque d’allergie à la coloration capillaire chez les coiffeurs, au ciment chez les maçons…).
Il est donc important de pratiquer des tests épicutanés (tests collés dans le dos et lus au bout de 48-72 heures) afin de faire la part des choses entre les deux formes d’eczéma, car dans le cas d’un eczéma de contact, l’éviction de la substance allergisante permet la guérison. Cette exploration est moins fréquemment pratiquée chez le nourrisson et l’enfant du fait que ces derniers sont en contact régulier avec moins de substances potentiellement allergisantes qu’un adulte.
De même, pour un eczéma atopique, les traitements proposés pour l’adulte diffèrent sensiblement de ceux qui sont prescrits chez les plus petits et il existe des alternatives à l’utilisation des corticoïdes utilisés par voie locale (souvent utilisés depuis des années !) pour améliorer le quotidien des patients.
Pour en savoir plus, vous pouvez également consulter notre dossier “Quand la peau réagit”
L’urticaire
Pour une information plus détaillée sur cette maladie, merci de vous rendre sur la nouvelle page dédiée à l’urticaire.
La dermatite atopique de l’enfant
La dermatite atopique est une maladie fréquente puisqu’elle touche environ 15 % des nourrissons et des jeunes enfants [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”référence” fontSize=”15″]Berbis P, Koeppel M.-C. Dermatite atopique in Traité d’Allergologie Daniel Vervloet [/sws_css_tooltip]
C’est une maladie inflammatoire chronique de la peau qui s’améliorera spontanément vers l’âge de 5-6 ans. Elle doit être considérée comme le versant cutané de la maladie atopique qui regroupe également l’asthme, la rhinite et la conjonctivite allergique.
La dermatite atopique est liée en partie à une anomalie superficielle de la peau (manque de céramides) qui est à l‘origine de sa sécheresse et de sa grande vulnérabilité vis-à-vis de l’environnement. Chronologiquement, la dermatite atopique est la première manifestation d’entrée dans la maladie atopique, car les premières manifestations apparaissent classiquement au cours des 3 premiers mois de vie. Cliniquement, l’eczéma atopique se manifeste, sur un fond de peau très sèche, par des poussées inflammatoires décrivant des plaques rouges mal délimitées. L’eczéma affecte classiquement les joues, les cuisses, les bras et l’abdomen du nourrisson. A un stade supérieur, les plaques deviennent vésiculeuses voire croûteuses. Les démangeaisons sont intenses. L’eczéma atopique évolue ainsi par poussées le plus souvent rythmées par les poussées dentaires et les infections rhino-pharyngées chez le nourrisson.
Au fil des mois, les plaques d’eczéma vont quitter les parties « rebondies » du corps pour se localiser au niveau des plis, que ce soit au niveau des plis des coudes, des jambes ou derrières les oreilles, cette dernière localisation étant très tout à fait caractéristique de la dermatite atopique. Ainsi vers l’âge de 3-4 ans, l’eczéma affectera préférentiellement les plis, mais aussi les mains et le visage autour de la bouche et au niveau des paupières. La sécheresse de la peau reste constante. Vers l’âge des 5-6 ans, les grandes poussées d’eczéma auront disparu, mais l’enfant gardera le plus souvent une peau très sèche.
Hydrater la peau avant tout
Le traitement de la dermatite atopique est un traitement de longue haleine car la maladie évolue par poussées. L’anomalie au niveau des couches superficielles de la peau rend indispensable l’hydratation cutanée et ce de façon souvent pluriquotidienne. La sensibilité naturelle des peaux atopiques nécessite l’utilisation de produits d’hygiène adaptés non détergents et sans savon. Le port de vêtements en coton est conseillé car peu irritant et il est également recommandé de ne pas trop couvrir ces enfants, car la transpiration a un effet néfaste sur leur peau.
Ces mesures simples de prévention permettent ne pas aggraver les poussées inflammatoires qui semblent néanmoins inéluctables et qui devront être jugulées par des traitements anti-inflammatoires locaux. L’utilisation dans ce cas des corticoïdes par voie locale reste le traitement de référence. Utilisés de façon judicieuse, ils rendent de grands services et permettent de passer une période inflammatoire difficile et d’éviter une possible surinfection bactérienne (à staphylocoques dorés le plus souvent).
Les allergies alimentaires
Qu’est-ce que c’est ?
L’allergie alimentaire est le nom donné à toutes les manifestations cliniques qui surviennent après la consommation d’un aliment (parfois après un contact sur la peau ou simplement en respirant son odeur) et dans lesquelles il existe un mécanisme immunologique particulier (production d’anticorps spécifiques, les IgE).
L’allergie alimentaire inaugure la carrière de l’allergique [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Allergie alimentaire. Le choc des chiffres. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.7-14[/sws_css_tooltip]
Elle survient généralement tôt [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Bousquet J, Khaltaev N, Cruz AA, et al. Allergic Rhinitis and its Impact on Asthma (ARIA) 2008 Update (in collaboration with the World Health Organization, GA2LEN* and ALLERGEN). Allergy. 2008;63(Suppl. 86):8-160. *Global Allergy and Asthma Europenan Network [/sws_css_tooltip]
- Dés les premiers mois de la vie, chez le nourrisson (0 – 6 mois) [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Données du CICBAA. Fréquence des allergies alimentaires selon l’âge et le sexe. 1412 observations (http://cicbaa.com)[/sws_css_tooltip]
- Avec une fréquence maximale entre 1 et 3 ans
Attention, une allergie alimentaire peut en cacher une autre et provoquer une autre allergie.
Quelques chiffres
L’allergie alimentaire est en constante augmentation. [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Bidat E. Allergie alimentaire de l’enfant. Arch Pediatr. 2006;13:1349-53 [/sws_css_tooltip]
On estime qu’elle a doublé en 5 ans . Par comparaison, la fréquence de l’asthme a elle aussi doublé… mais en 15 à 20 ans ! [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Dutau G, Rancé F. Allergies alimentaires. In: Vervloet D, Magnan A. Traité d’allergologie. Paris: Médecine-Sciences Flamamrion; 2003. Chap.63. p.901-14 [/sws_css_tooltip] L’allergie alimentaire touche 3,4% de la population (adultes et enfants) en France, soit 2 108 000 personnes. Les enfants sont 3 fois plus touchés que les adultes. L’allergie alimentaire concerne 5 à 7% des enfants âgés de moins de 15 ans.
Quels sont les aliments le plus souvent en cause ?
Tous les aliments sont capables de provoquer une allergie alimentaire chez les individus hypersensibles. Néanmoins, certains aliments sont plus souvent que d’autres à l’origine d’allergie alimentaire.
Les principaux aliments responsables chez l’enfant [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Allergènes alimentaires les plus fréquents (sur 1137 observations). Données CICBAA. Dubuisson C, la Vieille S, Martin A. Allergies alimentaires : État des lieux et propositions d’orientations. AFSSA. Janvier 2002 [/sws_css_tooltip]:
N°1: le blanc d’œuf
N°2: l’arachide
N°3: le lait de vache
Puis viennent
- Les légumineuses: Soja, pois, haricot, lentille, fève
- Le poisson
- Les aliments du « groupe noix »: Amande, noisette, noix, noix du Brésil, noix de cajou, noix de pécan, pignon, pistache
- Les aliments du « groupe latex »: Avocat, banane, châtaigne, kiwi
- Les céréales
- Les ombellifères: Aneth, carotte, céleri, coriandre, fenouil, graines d’anis, persil
Les principaux aliments responsables chez l’adulte [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Dubuisson C, la Vieille S, Martin A. Allergies alimentaires : État des lieux et propositions d’orientations. AFSSA. Janvier 2002. Allergènes alimentaires les plus fréquents (sur 1137 observations). Données CICBAA [/sws_css_tooltip]:
N°1: groupe « rosacées »
N°2: groupe « latex »
N°3: groupe « ombellifères »
Puis viennent
- Les aliments du « groupe noix »: Amande, noisette, noix, noix du Brésil, noix de cajou, noix de pécan, pignon, pistache
- Les céréales
- L’arachide
- L’œuf
- Les légumineuses: Soja, pois, haricot, lentille, fève
- Le poisson
- Le lait
Quels sont les signes ?
L’apparition des signes est en général très rapide, de quelques minutes à 4 heures après l’absorption de l’aliment. Mais, en cas d ‘eczéma et de signes digestifs, les signes sont permanents ou apparaissent dans des délais pouvant aller jusqu’à quelques jours après la consommation de l’aliment.
Les signes suivent le plus souvent la consommation, apparaissent parfois à l’odeur (inhalation de vapeur d’aliment), ou par contact sur la peau avec l’aliment ou des cosmétiques contenant des protéines alimentaires.
Reconnaître les signes d’une allergie alimentaire peut être très délicat, car ils sont divers et toutes les parties du corps peuvent être touchées. Les signes sont souvent associés et les signes cutanés (sur la peau) sont les plus fréquents chez l’enfant.
Le diagnostic
L’importance de l’allergologue :
Seul un allergologue peut effectuer un diagnostic précis. Ce diagnostic est basé sur l’interrogatoire clinique, complété par des tests cutanés et si nécessaire des examens sanguins.
L’histoire clinique de la maladie (avec reproduction de signes en un lieu précis, à un moment donné, et en faisant une chose spécifique) et les antécédents, permettront à votre médecin d’évoquer l’origine allergique de vos symptômes.
Comment fait-on le diagnostic ?
1èreétape : Un interrogatoire minutieux
Il permet de rechercher :
- Les antécédents familiaux d’allergie alimentaire [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Comment poser le diagnostic d’allergie alimentaire chez l’enfant. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.31-64 ; Dutau G, Rancé F. Allergies alimentaires. In: Vervloet D, Magnan A. Traité d’allergologie. Paris: Médecine-Sciences Flamamrion; 2003. Chap.63. p.901-14 [/sws_css_tooltip]
- Les antécédents personnels d’allergie (alimentaire ou non)
- Les conditions de survenue [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Pétrus M, et al. Console de jeu : mode de transmission de l’allergie à l’arachide. Rev Fr Allergol Immunol Clin. 2006;46:419-20. Molkou P. Urticaire allergique par allergènes alimentaires aéroportés. Abstract Dermatologie. 2008;534 [/sws_css_tooltip]
2èmeétape : Préciser la symptomatologie
- Au bout de combien de temps se sont déclenchés les symptômes ?
- Quels symptômes ?
3èmeétape : L’enquête alimentaire catégorielle
C’est une vue d’ensemble de tous les aliments ingérés pendant 1 semaine
4èmeétape : les tests cutanés d’allergie : Prick-test, Patch test
5èmeétape : Le test de provocation orale (TPO) :
Simple sensibilisation ou authentique réaction allergique ? C’est le TPO qui tranche
Le choc anaphylactique
Il s’agit de la manifestation la plus grave de l’allergie alimentaire qui nécessite un traitement immédiat. Il débute souvent par une sensation de malaise, avec démangeaisons suivies d’une urticaire, d’une gêne respiratoire. Parfois une perte de connaissance associée à une chute de tension est observée. Il s’agit d’une véritable urgence médicale nécessitant une prise en charge immédiate (appel du SAMU).
Les traitements
Le régime d’éviction
Pour l’instant, le seul traitement de l’allergie alimentaire est le régime d’éviction de l’aliment identifié par les tests d’allergie. Il consiste à éliminer de l’alimentation toute forme de l’aliment. C’est un long processus d’éducation car il faut apprendre à reconnaître les allergènes même masqués (dans les préparations industrielles par exemple), à décrypter les étiquettes, à savoir à quoi correspondent certains codes ou appellations et à éviter aussi les médicaments ou cosmétiques qui pourraient en contenir.
Demandez conseil à un spécialiste (diététicien, nutritionniste) car une éviction abusive peut engendrer des carences et déséquilibres.
Pour les enfants ayant une allergie alimentaire, il existe dans les écoles ce qu’on appelle un Projet d’Accueil Individualisé (PAI) qui permet, en associant les parents, le médecin et l’école d’assurer l’accueil de l’enfant allergique en lui proposant des repas adaptés.
Qu’est ce que l’allergie croisée ?
Pour certaines personnes déjà sensibilisées à un allergène, le premier contact avec un nouvel allergène peut entrainer une réaction allergène. Cela se produit car certains allergènes se ressemblent beaucoup [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Dubuisson C, la Vieille S, Martin A. Allergies alimentaires : État des lieux et propositions d’orientations. AFSSA. Janvier 2002 [/sws_css_tooltip]
Elle survient généralement tôt [sws_css_tooltip position=”left” colorscheme=”applegreen” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Debétaz L-F. Pollen- aliments. In: Felber F, et al. Plantes, pollens et allergies. Les cahiers du Jardin botanique. Volume 3. Bienne: Actual; 2003. Chap 9. p.92-113 [/sws_css_tooltip]
Les différents types d’allergies croisées
« aliments / pneumallergènes »
- Le syndrome d’allergie orale : la manifestation la plus fréquente [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Allergie alimentaire. Le choc des chiffres. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.7-14 [/sws_css_tooltip]
- Un prurit et un gonflement des lèvres, des démangeaisons à l’intérieur des oreilles, la gorge serrée
– Ses symptômes, furtifs, surviennent dans les minutes qui suivent la consommation d’un fruit ou d’un légume cru - Nombreux sont les paramètres qui augmentent son intensité
– Quantité conséquente ingérée
– Consommation de la pelure du fruit
– Fruit mûr
– Consommation du fruit pendant la période de pollinisation de plantes avec lesquelles il y a partage d’allergènes croisés
Les plus fréquentes [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Les allergies croisées. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.151-62 p.7-14 [/sws_css_tooltip]
- Pollens de bouleau – Fruits ou légumes
- Pollens de composées (armoise, ambroisie) – Céleri, épices
- Pollens de graminées – Tomate
Les allergiques aux acariens devraient également se méfier des gastéropodes (escargots, bulots) et autres céphalopodes (calmars)
Des syndromes aux noms évocateurs [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Les allergies croisées. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.151-62 [/sws_css_tooltip]
- Le syndrome « porc-chat »
- Le syndrome « œuf-oiseau »
– Les personnes exposées aux plumes ou déjections d’oiseaux peuvent développer plus tard une allergie alimentaire à l’œuf
« aliments / latex »[sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Les allergies croisées. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.151-62 [/sws_css_tooltip]
- Avocat, banane, kiwi, châtaigne sont les aliments les plus fréquemment impliqués dans ce type de réactions croisées
- Mais nombreux sont les autres aliments pouvant être cités : Papaye, ananas, arachide, melon, tomate, céleri, fruit de la passion, seigle, citron, abricot, sarrasin, laitue…
« aliments / aliments »
- Elles concernent tout aussi bien les laits de différents mammifères (vache, jument, ânesse) mais également les viandes de divers animaux [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Les allergies croisées. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.151-62 [/sws_css_tooltip]
- De l’œuf sous toutes les formes : L’exposition aux protéines d’œuf, principalement professionnelle, peut précéder l’apparition d’une allergie alimentaire à l’œuf
Avec l’arachide, enfin, les possibilités de réactions croisées sont multiples :
- Des réactions croisées avec la famille des légumineuses : Pois, soja, fèves, haricots, lentilles, lupin
- Mais également avec la famille des oléagineux : Noisette, noix, pistache, pignon, noix de cajou, noix du Brésil
De manière générale, les allergies croisées entre fruits ou légumes de la même famille, bien que rares, sont possibles [sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Les allergies croisées. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.151-62 [/sws_css_tooltip]
Quels sont les signes ?
Tout comme dans l’allergie alimentaire, l’allergie croisée se manifeste sous diverses formes.[sws_css_tooltip position=”left” colorscheme=”skyblue” width=”300″ makeOverflowVisible=”0″ url=”javascript:void(0);” trigger=”Référence” fontSize=”15″]Rancé F, Bidat E. Les allergies croisées. In: Allergie alimentaire de l’enfant. Paris : Éditions Médecine et Hygiène – Médecine et Enfance; 2000. p.151-62 [/sws_css_tooltip]
- Syndrome d’allergie orale
- Rhinite, conjonctivite, asthme angio-œdème laryngé
- Urticaire de contact ou généralisée, angioedème cutané
- Vomissements, diarrhées
- Choc anaphylactique
Quand les yeux coulent, piquent, démangent, deviennent rouges et douloureux, il s’agit d’une conjonctivite.
Cependant, elle peut être d’origine infectieuse, bactérienne ou virale, ou encore allergique. Il n’est pas toujours aisé de faire la différence entre ces causes.
Une conjonctivite allergique s’accompagne souvent d’une rhinite et de paupières gonflées, la démangeaison et le larmoiement dominent, les sécrétions sont peu abondantes.
Le plus souvent, il s’agit d’une conjonctivite allergique saisonnière ou intermittente, rythmée par les pollens des arbres, à certaines périodes de l’année.
Cependant, la conjonctivite peut aussi être moins violente, mais se répéter tout au long de l’année (conjonctivite persistante).
Dans ce cas, ce sont souvent les acariens qui sont en cause. Enfin, parmi les autres types de conjonctivites allergiques, il faut citer la conjonctivite giganto-papillaire chez les porteurs de lentilles de contact. Elle est due au frottement des lentilles sur l’œil ou parfois au produit d’entretien.
Témoignages
Bonjour,
Je suis asthmatique depuis l’âge de 11 ans, j’en ai 38! depuis plus d’une dizaine d’années, je prends consciencieusement mon traitement de fond. Par contre j’ai été fumeuse (tabac anti stress) et j’ai multiplié les arrêts et reprises du tabac.
Aujourd’hui, mon asthme décompense. Mon fils âgé de 7 ans est lui aussi asthmatique vrai et traité.
Nous sommes tous 2 allergiques++++ (acariens, plumes, poils chat, chien, moisissures…) mon habitat respecte les recommandations pour asthmatiques nous résidons en Bretagne et nous nous posons sérieusement la question de vivre ailleurs dans un endroit plus favorable à notre état de santé respiratoire. Evidemment l’arrêt de tabac est effective! Pourriez-vous m’aider à m’orienter et m’indiquer où pourrions nous vivre pour respirer un peu mieux (en ayant moins les yeux qui coulent, le nez qui gratte, les poumons qui sifflent…ca fatigue!) ? Je vous remercie d’avance pour votre réponse
Réponse
L’asthme est une maladie que l’on retrouve partout en France, même si effectivement la fréquence de l’asthme est un peu plus importante dans la partie Ouest de la France. Il n’y a malheureusement pas de lieu idéal pour vivre lorsque l’on est asthmatique, sauf dans quelques stations climatiques comme Briançon (il y a beaucoup moins d’acariens et de moisissures en montagne puisque l’air est plus sec) qui ne peuvent bien entendu pas accueillir les 3 millions et demi d’asthmatiques vivant en France! De plus, les facteurs qui déclenchent une crise d’asthme sont souvent très localisés. Cela explique qu’une personne asthmatique, dans un village donné, peut déclencher une crise dans une maison, mais pas dans une autre.
Les patients asthmatiques se sentent parfois mieux lors de vacances.
Cette amélioration peut effectivement être liée au changement de lieu, mais il dépend principalement du mode de vie qui est bien entendu différent lorsque l’on est en vacances.
Il faut également tenir compte dans un déménagement des contraintes familiales et professionnelles.
Les allergènes que vous citez se retrouvent essentiellement dans l’habitat. Il faut sûrement vérifier l’absence de moisissures à l’intérieur de votre habitat. Je vous conseille la lecture d’un livre « Allergies et environnement intérieur – Risques et prévention » que vous pouvez trouver au siège de l’association Asthme et Allergie. Il pourra vous donner de précieux renseignements pour réduire les allergènes et les polluants à l’intérieur de votre maison.
Asthme et allergies à l’école : conseils et programme
Comment organiser au mieux l’accueil des enfants Asthmatiques & Allergiques à l’Ecole et en milieu peri-scolaire ?
Il n’est pas trop tard pour mettre en place un Projet d’Accueil Individualisé (PAI)
L’important pour les enfants présentant de l’asthme et/ou des allergies est de pouvoir aller à l’école comme les autres sans discrimination. La circulaire interministérielle n°2003-135 du 8 septembre 2003 pose les bases du Projet d’Accueil Individualisé (PAI) qui propose les dispositions spécifiques et nécessaires à chaque enfant :
- prendre des médicaments par voie orale, inhalée et par auto-injection
- manger à la cantine avec un repas adapté ou un panier repas préparé par les familles
- bénéficier d’aménagements spécifiques améliorant ses conditions de vie à l’école
- bénéficier de soins d’urgence.
Le Projet d’Accueil Individualisé (PAI) est rédigé à la demande de la famille, par le directeur de l’établissement d’accueil en concertation avec le médecin scolaire. Il prend en compte les recommandations médicales du médecin qui suit l’enfant et décrit précisément les gestes d’urgence. La rédaction du PAI facilite la communication entre la famille, les médecins et les enseignants à la condition que ce document soit écrit avec la volonté de rassurer et de concilier. En cas de difficultés, la famille peut contacter le médecin conseiller technique au niveau de l’Inspection d’Académie et le Numéro Vert ASTHME & ALLERGIES INFOS SERVICE : 0800 19 20 21.
Au moins 300 millions d’asthmatiques dans le monde
Quelques démarches simples peuvent éviter les difficultés
- Favoriser le dialogue et la concertation. Si un régime alimentaire est préconisé, il peut s’avérer utile de prendre contact avec le directeur d’école, le médecin scolaire et les collectivités au moment de la rentrée scolaire.
- Au moment de la rentrée scolaire, le médecin qui suit l’enfant fait un bilan de son état de santé et de ses besoins spécifiques et l’envoie au médecin scolaire avec l’accord des parents.
- Rencontrer l’enseignant et les personnes au contact de l’enfant à la cantine et à la garderie pour rappeler ses besoins spécifiques, répondre aux questions et aux inquiétudes, déposer les objets spécifiques prévus dans le PAI (médicaments, chambre d’inhalation…)
- Faire confiance aux personnes qui accueillent votre enfantApprendre à l’enfant si possible bien avant sa scolarisation – sinon, dès que possible – à gérer lui-même sa maladie et les contraintes de son régime lorsqu’il est au milieu d’autres enfants.Eviter l’affrontement, privilégier toujours la négociation et l’information, éventuellement demander la médiation d’une association.Toujours favoriser le dialogue et la concertation : aux attentes et aux inquiétudes des parents répondent les craintes et les contraintes légitimes des personnels éducatifs. Beaucoup de difficultés peuvent trouver une solution au fur et à mesure que s’établit une relation de confiance entre les adultes et l’enfant.Il est important de bien comprendre que l’école n’est pas un lieu de soins, que les personnels enseignants ou communaux ne sont pas des personnels de santé, et que malgré les besoins spécifiques de l’enfant malade ils doivent aussi assumer les contraintes des autres enfants dont ils ont la charge. Les soins doivent donc se limiter aux seules urgences. Les injections ne sont préconisées à l’école que dans le cadre de pathologies qui peuvent présenter un risque vital immédiat ou à court terme.
- Bien gérer la trousse d’urgenceLa trousse d’urgence contient les médicaments prescrits par le médecin qui suit l’enfant. Elle doit répondre à certains impératifs, et être :
- Simple à utiliser
- Facile à transporter pour suivre l’enfant dans tous ses déplacements.
- Accessible à tout moment par chaque membre de l’équipe éducative
- Comporter les médicaments vraiment indispensables avec l’ordonnance de prescription
- Etre entretenue et contrôlée régulièrement afin de remplacer les produits utilisés et de renouveler les produits périmés.
- Rangée en respectant les règles de conservation des produits qui peuvent être altérés par la température, la lumière, l’humidité ou les vibrations.
- Comporter le répertoire téléphonique avec les numéros des services d’urgences hospitaliers, du médecin traitant et des parents.
- Contenir le PAI et le protocole d’urgence.
- Bien gérer la prise des repas à l’écoleSelon l’état de santé de l’enfant et les conseils donnés par le médecin qui le suit, plusieurs possibilités sont à envisager
- Substitution des plats par les parents qui consultent les menus et fournissent un plat de substitution si un plat présente un risque.
- Adaptation des plats par la collectivité
- Substitutions simples en remplaçant un met interdit par un autre.
- Adaptation de la préparation en cuisine par exemple en supprimant une sauce
- Menus spécifiques préparés par les parents qui fournissent un panier repas
- Menus spécifiques préparés par la collectivité : repas réalisés dans un cadre sécurisé :
- Plats fournis par un prestataire pouvant garantir l’absence d’allergènes dans ses préparations.
- Utilisation de plateaux-repas préparés vendus par des organismes spécialisés comme par exemple Parallerg qui est spécialisée dans les solutions pour l’allergie, l’intolérance alimentaire et l’asthme (http://www.parallerg.com).
Au total, pour la grande majorité des enfants, l’accueil à l’école se fait sans problème mais il convient de rester très vigilant pour que tous les enfants, quelque soit le département, bénéficient des mêmes droits et que le PAI soit appliqué sur tout le territoire et dans tous les établissements scolaires.
La Haute Autorité de Lutte contre les Discriminations et pour l’Egalité (HALDE) a été amenée à se prononcer contre le refus d’accès à la cantine pour un enfant souffrant d’allergie alimentaire (délibération n° 2006-193 du 18/09/2006). Le maire de la commune, refusait d’accepter un enfant souffrant d’allergies alimentaires, à la cantine scolaire, au périscolaire ainsi qu’au centre aéré, gérés par la municipalité. Le Collège de la Haute Autorité a considéré que le refus du maire d’accepter l’enfant en raison de son état de santé, caractérisait l’existence d’une discrimination, dans la mesure où tous les enfants ne bénéficient pas du même traitement.
Devant tout refus, il convient de ne jamais rester seul : le médecin scolaire est votre interlocuteur privilégié et dans tous les cas n’hésitez pas à contacter le Numéro Vert ASTHME & ALLERGIES INFOS SERVICE : 0800 19 20 21 où une personne vous apporte conseils, répond à vos inquiétudes et vous oriente vers le bon interlocuteur.
Accueil en collectivité des enfants et des adolescents atteints de troubles de la santé évoluant sur une longue période
Cìrculaire n° 2003-135 du 8-9-2003
Extraits du texte adressé aux préfètes et préfets de région ; aux préfètes et préfets de département ; aux rectrices et recteurs d’académie ; aux directrices et directeurs régionaux de l’action sanitaire et sociale ; aux directrices et directeurs départementaux de l’action sanitaire des sociale ; aux directrices et directeurs régionaux de l’agriculture et de la forêt ; aux directrices et directeurs régionaux de la jeunesse et des sports ; aux inspectrices et inspecteurs d’académie, directrices et directeurs des services départementaux de l’éducation nationale ; aux directrices et directeurs départementaux de la jeunesse et des sports
Consultez le texte-source sur le site du Bulletin officiel
Il convient de tout mettre en œuvre pour éviter l’exclusion et l’isolement dans lequel la maladie peut placer l’enfant ou l’adolescent et de développer l’adoption de comportements solidaires au sein de la collectivité.
La circulaire n° 99-181 du 10 novembre 1999 du ministère de l’éducation nationale a permis de favoriser l’accueil et l’intégration des enfants et des adolescents atteints de troubles de la santé évoluant sur une longue période pendant le temps scolaire, par la mise en place d’un projet d’accueil individualisé.
Cependant, certaines difficultés persistent, notamment en ce qui concerne la généralisation de l’accueil des enfants et adolescents atteints de troubles de la santé dans les cantines des écoles, la prise de médicaments ou les soins à donner en urgence.
Cette circulaire est applicable dans les écoles, les établissements publics locaux d’enseignement relevant du ministère chargé de l’éducation nationale et du ministère chargé de l’agriculture, les établissements privés sous contrat dans le respect des dispositions de la loi n° 59-1557 du 31 décembre 1959 modifiée.
Soutenez notre action
Nous menons également des actions de fond auprès des pouvoirs publics, des institutions européennes et des professionnels de santé afin d’améliorer la prise en charge de l’asthme et des allergies, et d’apporter un meilleur soutien aux malades. Diagnostic le plus précoce et le plus précis possible, accès aux soins facilité, meilleure intégration des enfants allergiques dans les cantines scolaires, développement de l’éducation thérapeutique, lutte contre les idées reçues… tels sont nos objectifs.
Pour que la voix des personnes asthmatiques et allergiques soit entendue par les autorités de santé, il est important que nous soyons nombreux à lutter pour notre cause.
En adhérant à l’Association Asthme & Allergies, vous montrez votre intérêt et votre attachement aux valeurs que nous défendons.

